Warum Diabetes auf die Zähne geht

Aufgepasst: Wer "Zucker" hat, sollte auf das Gebiss achten
© W&B/Szczesny
Zwei ganz verschiedene Krankheitsbilder — und doch haben sie so manches gemeinsam. Diabetes und Parodontitis entwickeln sich still und heimlich ohne Beschwerden und werden oft erst spät bemerkt. Beide treten so häufig auf, dass sie als Volkskrankheiten gelten. Allein deshalb verwundert es nicht, dass viele Diabetiker auch eine Parodontitis haben.
Von Parodontitis sprechen Zahnärzte bei einer Entzündung des Zahnhalteapparates, der den Zahn im Kiefer verankert. "Die Entzündung soll Bakterien abwehren, die sonst ins Körperinnere gelangen", erklärt Professor Peter Eickholz, Direktor der Poliklinik für Parodontologie an der Universität Frankfurt/Main.
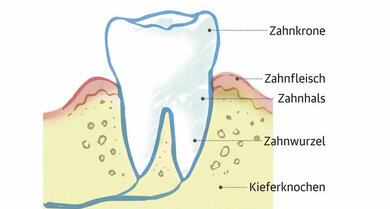
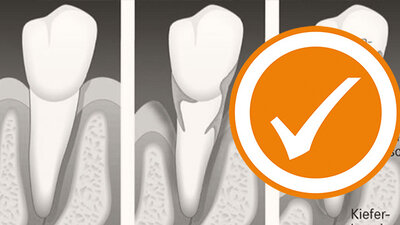
Ein gesunder Zahn sitzt fest im Kieferknochen. Das Zahnfleisch hat eine rosige Farbe und liegt direkt am Zahnhals an
© W&B/Szczesny
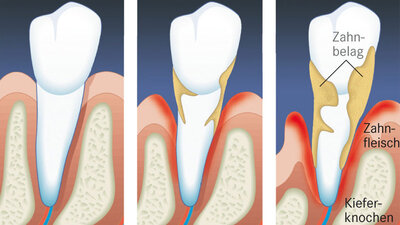
Diese Bakterien siedeln sich als Beläge auf den Zähnen an und bewirken zunächst, dass sich das Zahnfleisch entzündet. Wandern sie weiter zum Zahnhals, löst sich das Zahnfleisch allmählich vom Zahn und bildet eine Tasche. Ohne Behandlung dringen die Bakterien in Richtung Gewebe und Knochen vor. Der Zahnhalteapparat wird geschwächt, der Zahn lockert sich und fällt aus.
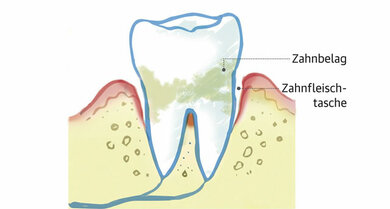
Eine Parodontitis entsteht, wenn sich bakterielle Zahnbeläge bilden. Zunächst entzündet sich das Zahnfleisch, dann weicht es vom Zahn zurück. Ohne Behandlung lockert sich der Zahn und fällt aus
© W&B/Szczesny
Diabetes fördert Parodontitis
Menschen mit Diabetes erkranken dreimal so oft an einer Parodontitis wie Nicht-Diabetiker. Das liegt vermutlich daran, dass erhöhte Blutzuckerwerte die Funktion des Immunsystems beeinträchtigen und Entzündungen begünstigen können. Sowohl bei Typ-1- als auch bei Typ-2-Diabetes verläuft die Parodontitis schwerer, schreitet schneller fort und führt häufiger zu Zahnverlust. Inzwischen gilt sie als weitere Folgekrankheit des Diabetes — neben möglichen Schäden an Herz, Nieren, Augen oder Nerven.
Parodontitis erhöht Zuckerwerte
Umgekehrt bleibt eine Parodontitis nicht ohne Einfluss auf den Diabetes. Die ständige Entzündung im Mund hat zur Folge, dass Insulin im Körper schlechter wirkt und die Blutzuckerwerte steigen. Studien haben gezeigt, dass eine schwere Parodontitis zudem die Gefäßverkalkung fördert und mit einem erhöhten Risiko für Herzinfarkt und Nierenschäden einhergeht.
Glücklicherweise kann aber jeder selbst viel zur Besserung und Vorbeugung tun. Das heißt: Risiken minimieren, also regelmäßig und sorgfältig die Zähne putzen, auf optimale Blutzuckerwerte achten und möglichst auf die Zigarette verzichten — Rauchen ist Risikofaktor Nummer eins. So verringert sich die Erkrankungsgefahr deutlich, eine bestehende Parodontitis heilt schneller ab.
Und: Signale nicht übersehen. Wenn das Zahnfleisch blutet, gerötet oder geschwollen ist oder man unter Mundgeruch leidet, steht ein Besuch beim Zahnarzt an. Er entfernt alle bakteriellen Beläge von den Zahnoberflächen und auch aus Zahnfleischtaschen, bei Bedarf unter örtlicher Betäubung. Und er erklärt seinen Patienten, wie sie durch gute Zahnpflege verhindern, dass sich erneut bakterielle Beläge und eine Entzündung entwickeln. Die regelmäßige professionelle Zahnreinigung durch eine Prophylaxehelferin trägt ebenfalls dazu bei.
Die beste Vorbeugung: Zahnpflege
Im Rahmen von Nachsorgeterminen überprüft der Zahnarzt, ob sich neue Zahnfleischtaschen gebildet haben und ob sein Patient die Zähne richtig putzt. Übrigens: Eine erfolgreiche Parodontitis-Therapie kann den Blutzucker-Langzeitwert (HbA1c) Studien zufolge um bis zu 0,5 Prozentpunkte senken.
Einmal im Jahr zum Zahnarzt
Wegen ihres erhöhten Parodontitis-Risikos sollten Diabetiker mindestens einmal jährlich zum Zahnarzt. "Und Zahnärzte sollten Patienten mit Parodontitis, bei denen kein Diabetes bekannt ist, einen Blutzuckercheck beim Hausarzt ans Herz legen", sagt Parodontologe Eickholz. Denn es kommt gar nicht so selten vor, dass eine Parodontitis schlecht abheilt, weil der Patient einen unentdeckten Diabetes hat.